Единого мнения о необходимости начинать противосудорожное лечение после перенесенного впервые в жизни однократного нефебрильного судорожного припадка у детей нет. Большинство эпилептологов считает оправданной тактику «выжидания» - наблюдение за ребенком, перенесшим подобный приступ, и назначение антиконвульсантов только при развитии повторного пароксизма. Однако не ясно, в течение какого времени необходимо наблюдать за ребенком, чтобы убедиться в минимальном риске рецидива судорог, не будет ли упущено время, в течение которого адекватная антиконвульсантная терапия могла бы остановить развитие эпилептического процесса. Ведь эпилепсия по определению - заболевание, характеризующееся повторными припадками вследствие гиперсинхронных нейронных разрядов, и наличие уже двух приступов такого генеза - формальное основание для рассмотрения этого диагноза со всеми вытекающими из этого медицинскими и социальными проблемами.
Другая часть эпилептологов разделяет мнение о начале противосудорожного лечения сразу после первого в жизни припадка. В этом случае предполагается, что наличие даже одного эпизода судорог может указывать на высокую пароксизмальную активность головного мозга и отсутствие назначенной вовремя терапии приведет к формированию так называемого «эпилептогенного головного мозга». Это особенно актуально у детей, поскольку порог возбуждения центральной нервной системы у детей относительно ниже по сравнению со взрослыми.
Известно, что около 10% всех людей хоть раз в жизни испытали судорожный припадок, но эпилепсия как болезнь регистрируется только у 0,8-1% людей в популяции. Следуя такой тактике, только один человек будет получать необходимое ему противоэпилептическое лечение, остальные обратившиеся будут принимать антиконвульсанты при отсутствии в этом необходимости.
Противосудорожные средства обладают широким спектром побочных действий, а учитывая, что средний срок их приема 3-5 лет от последнего приступа, за это время относительно здорового ребенка можно превратить в больного с целым «букетом» хронических заболеваний. Крайним проявлением подобного подхода является гипероценка электроэнцефалографического обследования с назначением антиконвульсантов в отсутствие припадков, только при наличии эпилептиформных изменений на ЭЭГ. При этом речь не идет об эпилептических энцефалопатиях (прежде всего, синдроме Ландау-Клеффнера), где вовремя назначенное противоэпилептическое лечение, даже на досудорожном этапе, позволяет улучшить состояние больного.
Каждая из эпилептических энцефалопатий имеет свою специфическую клиническую картину, где электроэнцефалографический компонент является лишь составной частью целого эпилептического синдрома и диагноз, на основании которого назначается противоэпилептическое лечение в отсутствие припадков, обязательно основывается на дополнительных данных (неврологический статус, динамика психоневрологических расстройств и др.).
Таким образом, принятие решения о назначении противосудорожной терапии должно основываться на риске повторения припадка в будущем. В этом плане наиболее изучены припадки у взрослых: рецидив судорог считается максимально вероятным при наличии у больного эпилептиформных изменений на послеприступной ЭЭГ, при наличии структурных нарушений головного мозга, особенно локального характера, выявляемых по данным рентгеновской компьютерной или магнитно-резонансной томографии, а также парциального характера перенесенного пароксизма.
У детей же ситуация несколько иная. Во-первых, в детском возрасте преобладают генерализованные виды приступов -более 70% всех судорожных расстройств. Во-вторых, зарегистрировать на ЭЭГ у детей специфичные для эпилепсии изменения сложнее, чем у взрослых, в силу как функциональной незрелости головного мозга, так и затруднений при проведении процедуры регистрации ЭЭГ. И, наконец, у многих детей, особенно перенесших гипоксически-ишемическую энцефалопатию, обнаруживают структурные церебральные изменения, которые не сопровождаются судорожным синдромом.
Исходя из этого, мы решили изучить особенности клинического течения генерализованных судорог у детей с началом в раннем возрасте и проанализировать факторы, угрожающие по их повторению.
Нами было обследовано 72 ребенка с генерализованным судорожным синдромом, развившимся в возрасте до 3-х лет. Всем детям были проведены общеклиническое и неврологическое обследования, электроэнцефалография и одно из нейровизуализирующих исследований (рентгеновская компьютерная или магнитно-резонансная томография).
У половины из них (37 детей; 51,3%) первый приступ пришелся на первые 6 месяцев жизни, из них в первые сутки - только у 7 (9,7%) детей (рис. 1).
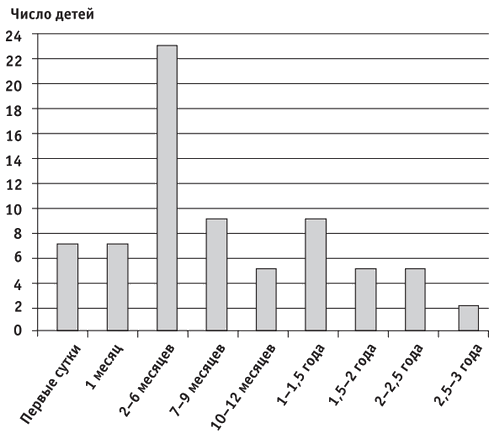
Рис. 1. Возраст развития первого приступа (n = 72)
Как видно из диаграммы, максимальная степень риска развития генерализованного судорожного синдрома приходилась на возраст со 2 по 6 месяц жизни. Второй пик заболеваемости, менее выраженный, попадал на возраст 1-1,5 года. Менее подвержены риску были дети в возрасте от 9 до 12 месяца и от 1,5 до 3 лет.
В большинстве случаев приступы развились на фоне полного здоровья без видимой причины (48 детей; 66,7%). Из провоцирующих факторов лидировали острые респираторные заболевания (4 человека; 5,6%), другие инфекции (в основном, кишечные) - 3 человека (4,2%) и профилактические прививки (3 человека; 4,2%).
У 38 (52,8%) детей повторный приступ развился в течение недели после первого (рис. 2).
Как видно из диаграммы, наиболее угрожаемые сроки повторения приступов - в течение первых суток и через 1 месяц после первого эпизода.
Обращает внимание высокая частота приступов в этом возрасте - у 35 (55,6%) детей приступы до лечения были ежедневными, в том числе неоднократными в течение суток.
Фебрильные судороги предшествовали развитию приступов на фоне нормальной температуры в 5 случаях (6,9%), еще у одного ребенка (1,4%) они сохранились после присоединения бестемпературных припадков, т. е. в целом фебрильные судороги отмечались у 8,3% детей с генерализованным судорожным синдромом.
У 9 (12,5%) из 72 детей приступ был единственным в жизни (катамнез 3 года). Как показали наши данные, у 37 (58,7%) детей с неоднократными приступами дебют пришелся на первые 6 месяцев жизни, в то время как в группе детей с однократным приступом не было ни одного ребенка с эпизодом до шести месяцев, т. е. генерализованный судорожный припадок, развившийся в первом полугодии жизни, имеет больше шансов повториться в дальнейшем, чем приступ, развившийся после этого срока (рис. 3).
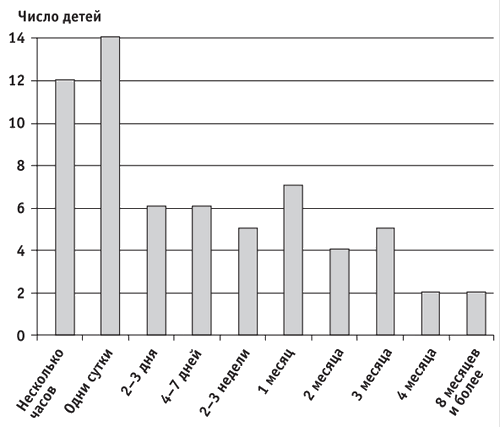
Рис. 2. Время между первым и вторым приступом (n = 72)
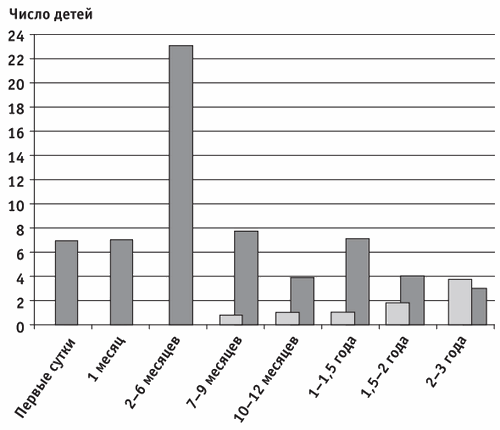
Рис. 3. Возраст первого приступа при многократных (n = 63) и однократных (n = 9) судорогах
Отсутствие видимой причины первого припадка было у 7 (78,7%) детей с однократным и 41 (65,1%) с многократным приступами. Среди провоцирующих факторов среди детей с единичными приступами лидировали вирусные инфекции: 11,1%, в то время как при неоднократных приступах выявить ведущий провоцирующий фактор не удалось.
В семиологии припадков клонические (4), миоклонические (7) и приступы с парциальным компонентом (7) наблюдались только у детей, у которых этот эпизод судорог в дальнейшем оказался неединственным; ни у одного ребенка с однократным припадком судорог такого типа не было (р < 0,005).
Тонический характер пароксизмов преобладал у детей с однократным припадком (5; 55,6%), тогда как у детей с многократными приступами он встречался лишь в 17,5% случаев (11 детей) (р = 0,03).
Тонико-клонический характер судорог был примерно в равной степени представлен в обеих группах: как у детей с многократными приступами (20; 31,5%), так и у детей с одним эпизодом (3; 33,3%).
Атонические судороги были лишь у одного ребенка с единственным в жизни припадком (11,1%), в то время как при неоднократных приступах они встречались у 14 (22,2%) детей. В большинстве случаев второй приступ следовал за первым в короткие сроки: у 38 (60,2%) детей в течение первой недели, из них у 12 (32%) - в течение первых суток.
Течение беременности матери также имело влияние на характер генерализованного судорожного синдрома у ребенка: без патологии она протекала у 5 (55,6%) матерей детей с однократным и только у 26 (41,3%) - с неоднократными генерализованными припадками (р = 0,039). Патологическое течение родов также отмечалось у 33,3% матерей детей с единичным эпизодом болезни и у 39,7% - с неединственным.
Дети с задержкой психомоторного развития были более подвержены повторению приступов, чем дети с нормальным развитием: у 8 (88,9%) детей с однократным приступом нервно-психическое развитие соответствовало возрасту, в то время как у 37 (58,7%) детей с повторными приступами имелось отставание в психомоторном развитии.
Нормальный неврологический статус был зарегистрирован у 6 (66,7%) детей с однократным приступом и у 27 (42,9%) - с многократными.
Особенности ЭЭГ в детском возрасте связаны с неравномерными темпами созревания различных структур головного мозга, обеспечивающими его определенную биоэлектрическую активность. Это приводит к тому, что доминирующие на данном этапе филогенеза отделы головного мозга формируют свою, присущую именно этому возрастному периоду, мозговую электрическую активность. В результате некоторые биоэлектрические ритмы, являющиеся нормальными у детей младшего возраста, расцениваются как патологические при оценке ЭЭГ взрослых, в то время как электроритмика, характерная для взрослого мозга, может отсутствовать на детской ЭЭГ.
В качестве нормальных мы рассматривали следующие варианты ЭЭГ: у новорожденных - ЭЭГ с отсутствием определенной ритмической организации электрической активности головного мозга в виде полиморфной поли- или дизритмической активности с медленными колебаниями диапазона частоты от 2 до 6 Гц, которые имели низковольтный характер и не превышали 10-20 мкВ, были больше выражены в центральных или затылочных отделах. У детей 2-5 месяцев - ЭЭГ с более четко выраженными и ритмическими биоэлектрическими колебаниями частотой около 4-6 Гц, амплитудой до 50-100 мкВ и фокусом этой активности, в основном, в затылочных отделах (онтогенетический вариант альфа-ритма). У детей второго полугодия жизни - ЭЭГ с доминирующим ритмом частотой от 5 до 7 Гц, амплитудой около 50 мкВ, перемежающийся диффузной тета- и дельта-активностью. У детей от 1 года до 3-х лет - ЭЭГ с незрелым альфа-ритмом частотой 6-9 Гц и амплитудой до 80-90 мкВ, наиболее четко представленным в затылочных отделах и минимально выраженным в лобных, иногда счетающийся с высокоамплитудными медленными волнами тета- и дельта-диапазона, преобладающими в центральных и лобных областях.
К промежуточному варианту с неспецифическими изменениями, не характерными для эпилепсии, но и не нормой, мы относили варианты ЭЭГ с высокочастотной асинхронной низкоамплитудной активностью без зональных отличий и отсутствием изменений после ориентировочных реакций, ЭЭГ с атипичным изменением на ритмичную фотостимуляцию (отсутствием реакции усвоения ритма или с усвоением ритма в лобных отведениях, усилением индекса медленноволновой высокоамплитудной активности по всем отведениям), а также ЭЭГ с явлениями гиперсинхронизации, заостренностью основного ритма, единичными острыми волнами, пароксизмальными высокоамплитудными билатерально-синхронными разрядами тета- и дельта-волн.
К ЭЭГ с эпилептиформным изменениями мы относили ЭЭГ с наличием таких признаков, как множественные спайки, комплексы «острая-медленная волна» или «спайк-волна», высокоамплитудные, нерегулярные волны тета- и дельта-диапазона, перемежающиеся комплексами «спайк-волна» или «острая-медленная волна». Появление таких видов активности на ЭЭГ детей раннего возраста, в том числе после нагрузочных провоцирующих проб (ритмичной светостимуляции, реже - гипервен-циляции, проведение которой у младших детей было затруднено), расценивалось нами как изменения, свидетельствующие о снижении порога судорожной готовности головного мозга.
В наших наблюдениях эпилептиформные изменения на ЭЭГ были у 2 (22,2%) детей с однократным и у 18 (28,6%) с повторными приступами, возрастная норма была зарегистрирована у 4 (44,5%) детей с однократными и у 25 (39,7%) с неоднократными припадками. В остальных случаях (33,3 и 31,7% соответственно) изменения ЭЭГ носили неспецифический характер.
Данные нейровизуализационного обследования (нейросонография, компьютерная или магнитно-резонансная томография головного мозга) показали нормальное строение в 77,8% случаев с единственным приступом и только в 38,9% - при неоднократных приступах.
Наличие структурных изменений головного мозга при генерализованной эпилепсии можно трактовать по-разному: они могут быть следствием эпилепсии, возникать в дородовом периоде или во время родов в результате гипоксически-травматических повреждений, быть генетически детерминированными, а в ряде случаев и не иметь отношения к эпилепсии. По-видимому, различные дородовые и послеродовые патологические процессы, проявляющиеся структурными церебральными нарушениями, приводят при генерализованной эпилепсии к снижению порога судорожной готовности головного мозга, изначально готового к пароксизмальной реакции, т. е. являются провоцирующим моментом, а не причиной развития эпилепсии. Скорее всего, имеет место сочетание различных факторов - наследственного и экзогенного, т. е. реализация наследственно обусловленной предрасположенности внешними причинами. Поскольку степень влияния этих компонентов неодинакова, то и выраженность изменений вещества головного мозга различна.
Таким образом, в результате исследования течения генерализованных судорог у детей раннего возраста было установлено, что наиболее угрожаемые сроки повторения приступов после однократного припадка, развившегося впервые в жизни, - через 1 сутки и через 1 месяц после первого эпизода.
Факторами риска трансформации генерализованного судорожного синдрома в эпилепсию являлись:
- судороги, развившиеся в первые 6 месяцев жизни;
- определенный характер припадков - клонические, миоклонические и приступы с парциальным компонентом;
- патология течения беременности и родов;
- задержка психомоторного развития и отклонения в неврологическом статусе ребенка;
- наличие структурных нарушений головного мозга по данным нейровизуализирующих методов исследования (КТ, МРТ);
- эпилептиформные изменения на электроэнцефалограмме.
Генерализованные судороги в раннем детском возрасте имеют свои особенности клиники и течения, связанные с физиологией развивающегося головного мозга. Подход к назначению противоэпилептического лечения должен быть дифференцированным: наличие нескольких факторов риска может являться основанием для положительного решения о назначении противосудорожной терапии после однократного генерализованного судорожного приступа в раннем детском возрасте. Присутствие только одного признака не может рассматриваться как абсолютное показание к назначению антиконвульсантов. Минимальный срок диспансерного наблюдения за ребенком, перенесшим генерализованные судороги впервые в жизни и не получающим противоэпилептическое лечение, - не менее года, с обязательным осмотром неврологом и проведением ЭЭГ в течение 1-х суток, через 1 месяц и полгода после судорожного эпизода.
Шалькевич Л. В. БелМАПО.
Опубликовано: журнал «Медицинская панорама» № 6, декабрь 2006 года.